(La primera parte de este artículo está aquí)
- Los plasmas y el primer premio Nobel
Cuando el plasma o sus principios activos funcionan, alguien se gana un Nobel. Ha sido así desde el principio, con el primer Nobel de Fisiología en 1901. Pero cuando los plasmas no funcionan, nadie se entera. Dato a retener: lo que hace funcionar –a veces- a los plasmas son proteínas en disolución con forma de “Y”: los anticuerpos.
Desde que Emil von Behring y ShibasaburŌ Kitasato empezaron a tratar la difteria con transfusiones de sangre de curados, se acumularon 130 años de experiencias frecuentemente exitosas usando hemoderivados como medicamentos.
En una escala creciente de valor agregado, pureza y especificidad, a la sangre entera siguieron los sueros filtrados de toda célula, después los plasmas, a continuación los concentrados de inmunoglobulinas (llenos de todo tipo de anticuerpos), finalmente los anticuerpos policlonales dirigidos contra un único antígeno, y desde 1984, gracias a nuestro compatriota César Milstein y a su socio Georges Köhler, los anticuerpos monoclonales. Estos son los más cercanos en principio a esa idea de la bala de plata única y perfecta con que según el folklore de Transilvania el cura de la aldea mata al vampiro.
Behring, Milstein y Köhler ganaron premios Nobel con todas estas disrupciones tecnológicas. A Kitasato en 1901 se lo negaron por japonés. Peor aún, volvieron a hacerlo: debió haber ganado al menos dos Nobel, por haber aislado además el bacilo de la peste bubónica. ¿Racistas en el Karolinska Intitute? Sí, como en todos lados.
Dos cosas a subrayar: En pleno siglo XIX, Behring y Kitasato estaban bloqueando los antígenos de la letal Corynebacterium diphtheriae con anticuerpos humanos, aunque sus ideas sobre la existencia de antígenos y anticuerpos eran a lo sumo conjeturales: los llamaban “toxinas” y “antitoxinas”, nombres todavía adecuados. Ignoraban por completo su complejísima estructura esteroquímica de proteínas, y sus encajes recíprocos tipo “llave-cerradura”.
A duras penas conocían al bacilo mencionado: la medicina en 1890 recién se resignaba a creer un poco en las bacterias, esos seres identificados no mucho antes por Louis Pasteur y Joseph Lister, y los médicos –sin saber que estaban ante la forma de vida más primitiva y abundante del mundo- empezaban a clasificarlas. Impresiona lo mucho que hicieron Behring y Kitasato con lo mucho que ignoraban. El progreso médico a veces depende de esos inspirados palos de ciego. Hacemos una hipótesis: si funciona, funciona, para eso están los experimentos. Ya más tarde con otros experimentos mejores, descubriremos cómo y por qué y cuánto, y con qué límites.
La otra cosa a subrayar: la fuente de hemoderivados no es necesariamente la sangre humana, siempre escasa. Los anticuerpos de los sueros con que bloqueamos los antígenos tóxicos de serpientes, arañas y algunas bacterias y virus peligrosos bien pueden venir de bichos como conejos o caballos: a diferencia de los donantes humanos, se les puede inyectar antígenos sin requerir que firmen ningún papel, y no hay que convencerlos de regalarnos después su sangre. Éste fue uno de los aportes tecnológicos decisivos de Behring.
Respecto de los plasmas humanos, existen cruzados dispuestos a jurar por su eficacia en todas las ocasiones. En 2015, John Mair-Jenkins y otros hicieron un “metaestudio”, es decir peinaron decenas de estudios anteriores de uso de inmunoglobulinas en todo tipo de virosis respiratorias.
MUY anteriores, a decir verdad: arrancaron con la brutal “gripe española” de 1917, la H5N1 aviar de 2008, la H1N1 porcina de 2009, y dos pandemias recientes a coronavirus (el SARS de 2002 y el MERS de 2011). Este “estudio de estudios” concluyó que los sueros habían bajado un 75% la mortalidad general de todas estas respiratorias virales.
Pero agrupar en un mismo ensayo virus y testeos tan distintos equivale a comparar peras con naranjas y papas fritas. Y como no se puede ser muy fifí con la pulcritud metodológica de vetustos estudios de 1917, los resultados pueden considerarse viejos, inciertos y quizás exagerados. Lo que no puede decirse de ningún modo es que Mair-Jenkins pecaba de entusiasmo por orden presidencial, como su colega Hahn.
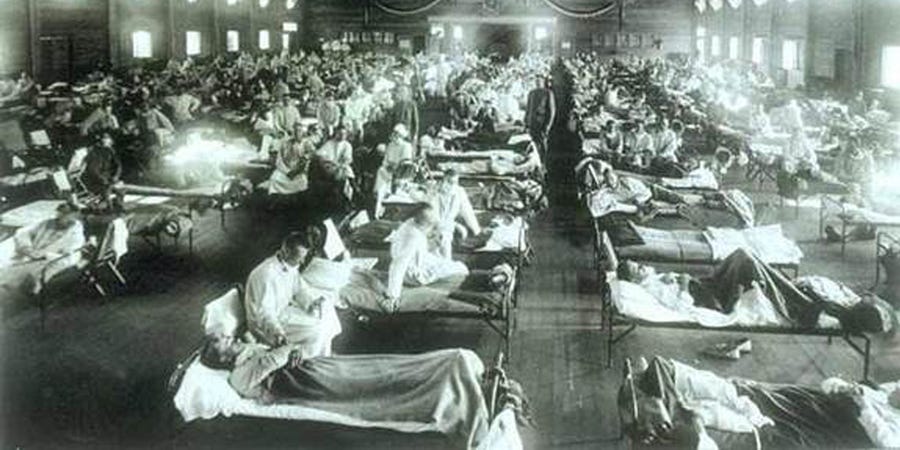
La mal llamada “gripe española” y su tendal de soldados que se la trajeron desde el frente europeo en 1918 en la enfermería militar de Camp Funston, Kansas. En aquella ocasión se apeló al uso de sueros de recuperados, con resultados inconcluyentes.
Si hay un país donde la contundencia asertiva de Mair-Jenkins podría tener eco es éste, Argentina. El metaanálisis de 23 brotes consecutivos de fiebre hemorrágica argentina, provocada por el virus Junín, mostró que entre 1959 y 1983 sobre 4433 pacientes, los tratados con plasmas de convalescientes refinados por el Dr. Julio Maiztegui, del Instituto Malbrán, tuvieron una mortalidad del 3,29%, mientras los que recibieron terapias convencionales alcanzaron una cifra de mortalidad atroz: el 42,85%.
Sin embargo, intentos reiterados de usar plasmas en otras fiebres hemorrágicas terribles, como el Ebola africano, no llevaron a nada concreto. Lo que funciona con algunos virus no tiene por qué hacerlo con otros, aunque sean primos. Y es una pena, porque los argentinos tenemos el Laboratorio de Hemoderivados de la Universidad Nacional de Córdoba, el más grande e importante de la región, como se ve aquí.
Fundado por el presidente Illia en 1964, Hemoderivados de la UNC recibe sangre desde centros de salud de las 23 provincias argentinas y la transforma en más de 50 medicamentos que se distribuyen por convenio en nuestro país, amén de en Uruguay, Chile, Paraguay, Bolivia y Ecuador. Estos fármacos líquidos dominan el 50% del mercado regional y ahorran U$ 60 millones/año en importaciones a la salud pública nacional.

Folleto muy esperanzado y ya viejo del Laboratorio de Hemoderivados de la UNC
Si los plasmas de curados o sus concentrados tuvieran una utilidad claramente demostrable en Covid-19, este laboratorio universitario y público sería una herramienta capaz de salvar decenas de miles de vidas en la región. Tiene instalaciones bien equipadas y una logística aceitada por 56 años de trabajo.
“Hemoderivados”, como se lo llama en Córdoba, anda tras eso al menos desde el 9 de abril, como se ve en este video, pero desde entonces no ha hecho declaraciones y no parece tener novedades.
En la página web del laboratorio se puede leer este texto impasible:
“Una inmunoglobulina o concentrado de anticuerpos es un medicamento que refuerza el sistema inmune de cualquier persona para ayudarlo a afrontar las enfermedades. Estas inmunoglobulinas pueden ser poli específicas (contienen diversos anticuerpos) o hiperinmunes (enriquecidas con un anticuerpo en particular), como es el caso del medicamento que estamos desarrollando para la COVID-19. No se trata de una vacuna, ni de una cura.
“En el caso del coronavirus Sars-CoV-19 que genera la enfermedad COVID-19 , además de conocer el comportamiento del virus, también es necesario conocer el comportamiento de los anticuerpos que genera el sistema inmune para combatir a este virus.
“También se hace imprescindible determinar la cantidad de anticuerpos que circulan en el plasma, así como la cantidad mínima que debe tener una unidad de plasma donado para poder ser ingresado a un proceso productivo.
“Todo ese conocimiento ya ha sido generado y las técnicas analíticas necesarias han sido desarrolladas junto a laboratorios de la UNC, CONICET y el Instituto Leloir de ANLIS y validadas para detectar únicamente los anticuerpos de interés”.
Esto no significa que Hemoderivados-UNC esté ausente de la trinchera. Fabrica 4 insumos muy de uso en las terapias intensivas para tratar de ordenar el desquicio inflamatorio llamado “tormenta de citoquinas” propio de un Covid severo. Esos 4 medicamentos son la dexametasona, dos gammaglobulinas (indovenosa e intramuscular) y la albúmina sérica humana.
Si Hemoderivados tuviera además alguna gammaglobulina para el Covid, aunque todavía estuviera en pruebas clínicas de fase 2, ya habría cantado “Bingo” y la prensa cordobesa (nada localista) se habría hecho una fiesta. De esas pruebas de fase estaría pendiente el país entero y también algunos países vecinos.
Y el lugar obvio para testear un plasma sería el Hospital Nacional de Clínicas de la propia UNC, unidad tan grande como para haberle dado su nombre a todo un barrio de la ciudad, el de la Reforma Universitaria de 1918 y el del Cordobazo de 1969. Por ahora no tenemos informes de experimento alguno en curso en ese barrio que ya cambió dos veces la historia del país.
Los cuatro ensayos argentinos en desarrollo

Hospital Italiano, que coordina un “trial” con plasmas de pacientes recuperados de Covid en 30 hospitales y clínicas en todo el país. Foto de Daniela Mac Adden.
Para despejar dudas sobre si los plasmas sirven en esta emergencia, el Hospital Italiano acaba de completar la fase de reclutamiento de un “trial” multicéntrico que coordinará a 30 hospitales y clínicas de todo el país, con un total de 350 pacientes a tratar con plasma de recuperados de Covid. Por su tamaño mediano y metodología prolija, el estudio ya despierta curiosidad externa: termina en Octubre y se espera lograr la aceptación para publicación en alguna de las revistas de medicina clínica “top” del planeta.
Hay en curso otros dos estudios similares en calidad aunque no en tamaño: el del Hospital Militar, y el que acaba de iniciar el CEMIC, un centro privado de salud y de investigación. Entre tanto, el Hospital Muñiz, especializado en infecciosas y dependiente de la CABA, acaba de iniciar un cuarto estudio, pero “de rama única” u “observacional”, ergo más limitado para decidir políticas de salud. Sobre esto, volvemos luego.
Hay otro ensayo más en curso en 6 hospitales porteños y bonaerenses desde el 27 de julio. Involucra a 121 pacientes y termina en noviembre de este año. Lo banca una farmacológica argentina (Inmunova) y es el único que tiene la capacidad industrial de darle un producto estandarizado a todos los participantes. Esto sólo podrían hacerlo Inmunoderivados de la UNC o el ANLIS Malbrán porteño. Pero el de Inmunova no es plasma humano.
El estudio de Inmunova echa mano de plasmas equinos “hiperinmunes”. Esto significa que se trata de sueros procesados, para refinar y concentrar los anticuerpos específicamente activos contra el virus SARS CoV-2.
Hay 130 años de experiencia mundial exitosa con sueros obtenidos de caballos inyectados con toxinas: las de ofidios, arácnidos e incluso algunas toxinas bacterianas. El que se ganó un premio Nobel en 1901 por abrir este camino fue el ya mentado Emil Behring, cuyos concentrados equinos resultaron efectivos no sólo contra la difteria (entonces gran asesino bacteriano de chicos) sino contra el tétanos (asesino bacteriano sin preferencias etarias).

Extracción de sangre de caballos inmunizados contra la difteria para hacer sueros en el laboratorio de Behring y Hoechst. La mención del Covid-19, por ahora, es un voto de deseos.
A caballo de sus caballos, Behring se ganó el Nobel y también el “von” delante del apellido. Con esa sílaba, el emperador Wilhelm ascendió al buen Emil, hijo de un maestro pobre de escuela, de mortal común a noble prusiano, es decir a caballero. Tiene cierta lógica.
En el caso de Inmunova, se refinan y purifican plasmas de caballos a los que se inyectó el “receptor binding domain”, la parte funcional de la proteína “Spike” del SARS CoV-2, con la que este virus se ancla a las células a invadir e inicia su abordaje.
La respuesta del caballo es expresar en su sangre un conjunto de anticuerpos de diversa potencia y especificidad destinados a bloquear ese “gancho de abordaje” viral. Es una mezcla policlonal, porque puede haber decenas de anticuerpos, siempre con forma de letra “Y” pero distintos, que hacen ese mismo trabajo aunque con diferente efectividad.
La firma seleccionó los más activos, los concentró y patentó ese cóctel como medicamento. Lo llamó INM005, y dice que “in vitro” demostró 50 veces más potencia que los plasmas de enfermos humanos recuperados.
Sin embargo, esa buena respuesta en laboratorio no tiene por qué cumplirse en personas: los humanos somos más complejos que cultivos celulares, e inmunológicamente más impredecibles que otras especies habituales en los laboratorios, incluso mamiferianas.
Por lo demás, los plasmas equinos pueden tener tanto ventajas (por abundancia, estandarización y precio) como desventajas (por mayores reacciones antigénicas peligrosas). Hay experiencias parecidas a las que intenta Inmunova en Brasil, y las hubo –inconcluyentes- en China en 2005 durante la pandemia (mucho más regional) de otra coronavirosis: el SARS.
Eso es lo que empieza se está poniendo a prueba en Argentina: nunca habrá sido tan cierto aquello de “en la cancha se ven los pingos”.
(Continuará mañana)
Dr. Pedro Politi, oncólogo y farmacólogo
Daniel E. Arias, periodista científico


